救急救命士の処置範囲の拡大について
| 平成3年に創設された救急救命士制度は、発足から11年経った現在、全国で約1万人の救急救命士が活躍するに至っている。 救急救命士は、心肺停止など生命の危機に瀕した重篤な傷病者に対し、医師の指示のもとで医療機関に搬送されるまでの間、除細動や所定の器具を用いた気道確保といった救命救急処置を行い、救命率の向上を図るため導入され、これまで一定の効果を上げきてている。 こうした状況の中、昨年秋田県などで、救急救命士による気管挿管の実施事実が判明したことなどを契機として、その処置範囲の拡大を求める声が、関係者のみならずマスコミや世論で高まり、総務省消防庁と厚生労働省は、本年4月「救急救命士の業務のあり方等に関する検討会」(座長・松田博青 (財)日本救急医療財団理事長)を設置し処置範囲の拡大に向けた検討に着手した。 研究会は、これまでに、運用の現状や効果、処置範囲の拡大に向けた具体的な内容の検討を行ってきた。 現在、7月下旬頃を目途とした、中間報告のとりまとめに向けた検討が行われており、今回、こうした議論の動向を踏まえ救急救命士制度のあり方についてまとめてみた。 |
◆救急救命士制度の概要
救急救命士の資格は、5年または2,000時間以上救急業務に従事した後、835時間以上の養成課程を修了し、国家試験に合格して初めて取得できるものである。現在、財団法人救急振興財団と全国10か所の政令市等に設置されている救急救命士養成所において、年間約1,400名の救急救命士が養成されている。
現行制度のもとにおける実際の処置範囲としては、災害現場に到着後、傷病者の観察を行い、救命処置が必要と判断した場合、医師の具体的な指示により、次の3つの特定行為を行うことが可能となっている。
① 半自動式除細動器を用いた電気ショックによる除細動
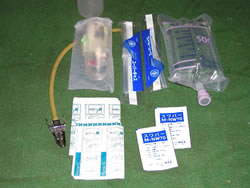
② 乳酸加リンゲル液を用いた静脈路確保のための輸液
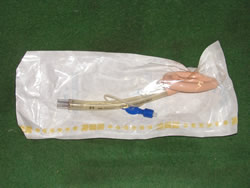
③ ラリンゲアルマスクやツーウェイチューブ等を用いた気道確保
①については、心室細動というけいれんを伴う不整脈により、心臓からの血液の拍出がなくなり、数分後には心停止を来すことから、一瞬強制的に電気を流し心臓全体を同時に興奮させることにより、同調律に回復させようとするものである。〔写真①〕
②は、大量の出血時には輸血が必要となるが、救急現場ではこれを行うのが困難なため、電解質液(乳酸加リンゲル液)で補うもの。 また、心拍が停止して時間がたつと、点滴のための血管(静脈)注射が困難となるため、いち早く救急現場で静脈路を確保するための処置である。〔写真②〕
③は、呼吸が停止し意識を喪失した状態では、舌の沈下等により気道を塞ぐ状況に陥ることがある、これを防ぎ気道を確保するため、チューブ状の器具により処置を施すもの。 〔写真③、④〕
◆救急救命士の運用状況
平成13年4月1日現在、全国の救急隊総数は4,563隊で、救急隊員の総数は、56,557人、うち救急救命士の資格を有する職員が、10,497人(全救急隊員の18.6%)、運用されている救急救命士が、9,461人(同16.7%)となっている。
また、救急救命士の乗車する救急隊の運用状況(平成13年4月1日現在)についてみてみると、救急隊総数4,563のうち、救急救命士の運用隊数は、2,592で、その比率は56.8%となっている。
総務省消防庁では、全救急隊における救急救命士の常時運用を目標に、その養成に取り組んでいる。
◆救急救命士の導入効果
消防庁の調べによると、平成13年中に、家族や救急隊員に心肺停止の時点が目撃された傷病者数は、39,153人であった。この中で、①救急救命士によって処置された傷病者29,386人のうち、1か月後生存者の数は1,839人、比率が6.3%(A)であるのに対し、②一般救急隊員によって処置された傷病者9,767人のうち、1か月後生存者の数は340人、比率は3.5%(B)となっている。救急救命士の導入効果として、(A)と(B)を比較してみると、そのポイント差は、2.8ポイント、1.8倍となっており、平成7年の0.7ポイント、1.2倍、平成11年の1.7ポイント、1.4倍と、年次を追う毎に導入効果の向上がみられる。
なお、平成13年中について、1か月生存率から推定したところ、救急救命士の導入によ1,097人が救命されたとしている。
一方、米国においては、パラメディックスと言われる救命士による処置により、1か月生存者の比率は約15%になっているとされ、我が国の救急業務は、今なお欧米諸国の水準には届かない状況にある。
◆救急救命士の処置範囲の拡大について
研究会では、欧米諸国に比べ低い我が国の心肺機能停止患者の救命率の向上のため、次の3点を中心に早期に救急救命士の処置範囲の拡大を図るための検討を行っている。
① 医師の指示によらない除細動(電気ショック)の実施
心臓がけいれんして血液を拍出できない心室細動を除去するためには、一刻も早く除細動を実施することが重要とされており、医師の指示なしでもこれを行えなえるようにするもの。救急の現場で用いられている電気ショックによる除細動器は、必要の有無を機械が判断し、人間は実施のボタンを押すだけで医師の判断の余地はなく、技術面でも現状の救急救命士で十分対応可能とされており、医師との連絡時間は救命上のロスタイムだとする声もある。
② 気管挿管の実施
気道確保のため現在認めらている器具は、管の先端を直接気管ではなく、背部に位置する食道に挿入し、食道などを閉鎖することにより気道の確保を図る「食道閉鎖式エアウェイ」や「ラリンゲアルマスク」「ツーウェイチューブ」等と呼ばれているものが使用されている。しかし、現行の器具は搬送の際にずれやすく、気管挿管の方が確実であること、また、血液等により気道が塞がれていたり、気道が断裂している場合などは、気管挿管によらなければ気道確保が行えないといったことから、医師の指示のもとに気管挿管の実施を認めるべきであるとするもの。
③ 薬剤の投与
現在、静脈路確保のため用いられている乳酸加リンゲル液は、薬理作用に乏しいとされており、救命率の向上に大きな効果があり、すべての欧米諸国の救急隊に認めらている次の薬剤の使用を認めるべきであるとするもの。
①エピネフリン(強心剤)
②アトロピン(強心剤)
③リドカイン(抗不整脈剤)
これらの薬剤は、救急医療現場においても普遍的に用いられている基本的な薬剤であり、四肢の末梢静脈がうっ血し血管が表面に出てこない場合には、気管挿管による散布が有効であるともされている。
この救急救命士の処置範囲拡大については、制度発足の当初から気管挿管やリドカイン等の薬剤投与を認めるかについて検討されたが、見送られた経緯がある。
その後、平成7年には当時の総務庁が行政観察結果に基づき、処置範囲の拡大を勧告したが、平成九年、厚生省の検討会は、中長期的課題とする報告を行った。
最近では、昨年10月の秋田市における気管挿管事例の判明後、坂口力厚生労働大臣が、気管挿管を条件付きで認める方針を表明したり、6月17日に公表された地方分権改革推進会議の「中間報告」も消防制度における「直ちに検討・措置すべき課題」として、救急救命士の処置範囲の拡大を掲げている。
◆今後の課題
また、救急救命士の処置範囲拡大にあたっては、消防庁、厚生労働省はともに「メディカルコントロール体制の整備」を挙げている。
この「メディカルコントロール体制」とは、①医師が常時かつ迅速に指導助言を行い、②救急活動を医学的見地から事後検証し、③実習等による救急救命士への教育する体制の確立を指す。しかし、この体制の確立には、人員や予算の問題、自治体と病院との関係や地域的な特異性など様々な課題が残されている。政府は、平成15年度末までに全国の構築を目指しているが、その整備状況は少数にとどまっている。
 ところで、119番通報から救急隊が到着するまでの全国平均時間は、平成12年の平均で6.1分となっている。脳が酸素なしで生きていられる時間は、わずか3~4分といわれており、たとえ医師に引き継いでも意識(脳)を回復させることは非常に困難とされ、心肺停止者の救命率の向上には、救急隊が到着するまでの間、そばにいる住民の心肺蘇生法(CPR)による応急手当が極めて重要となる。(心肺停止後、3分以内に心肺蘇生を開始すれば、約75%とされる救命率が、4分経過後は、25%にまで低下するとされている。)
ところで、119番通報から救急隊が到着するまでの全国平均時間は、平成12年の平均で6.1分となっている。脳が酸素なしで生きていられる時間は、わずか3~4分といわれており、たとえ医師に引き継いでも意識(脳)を回復させることは非常に困難とされ、心肺停止者の救命率の向上には、救急隊が到着するまでの間、そばにいる住民の心肺蘇生法(CPR)による応急手当が極めて重要となる。(心肺停止後、3分以内に心肺蘇生を開始すれば、約75%とされる救命率が、4分経過後は、25%にまで低下するとされている。)
家族や友人、職場の同僚などが事故や災害に遭遇したとき、「助けたい」という思いはあっても、助ける術を知らなければ、いざという時、その人を救うことはできない。
全国の消防機関では、救命率の一層の向上を図るため、住民に対する心肺蘇生法(CPR)の実技指導を中心とした、普及講習の実施を積極的に行っている。一人でも多くの人が、こうした機会を捉え技能を習得し、救急救命士の処置範囲の拡大と相まって、かけがえのない命を救うため努力することが求められている。
|
全国町村会では、6月21日に開催された常任理事会で、「救急救命士の処置範囲拡大に関する要望」を次の通り決定し、政府や関係国会議員等に対し要望書を提出しました。 救急救命士の処置範囲拡大に関する要望 平成3年度に創設された救急救命士制度は、着実にその実績を重ね、救命率の向上に大きく貢献し、今日では国民生活に深く定着している。 記 1 より迅速な除細動を実施するため、医師の具体的な指示なしでの除細動が可能となるよう、早急な対応を図ること。 |